
消化器領域
脾臓
脾機能亢進症
肝臓・脾臓・門脈・肝臓移植外科 教授 吉住 朋晴
消化器領域:脾機能亢進症の内視鏡手術について、
肝臓・脾臓・門脈・肝臓移植外科 吉住 朋晴教授が回答します。
脾臓に対する内視鏡手術は、いつ頃から始まりましたか?どのくらいの症例数がありますか?
当科では1992年に世界に先駆けて、特発性血小板減少性紫斑病などの疾患を対象に腹腔鏡手術開始しました。1994年からは肝硬変症に伴う脾機能亢進症に対しても適応を拡大し、全身状態が比較的悪い患者さんにも、安全に腹腔鏡手術が可能となるよう手術手技の定型化を行ってきました。腹腔鏡下脾臓摘出術は2023年12月までに500例以上施行しており、全国でも最多の経験数を有する施設の一つです。
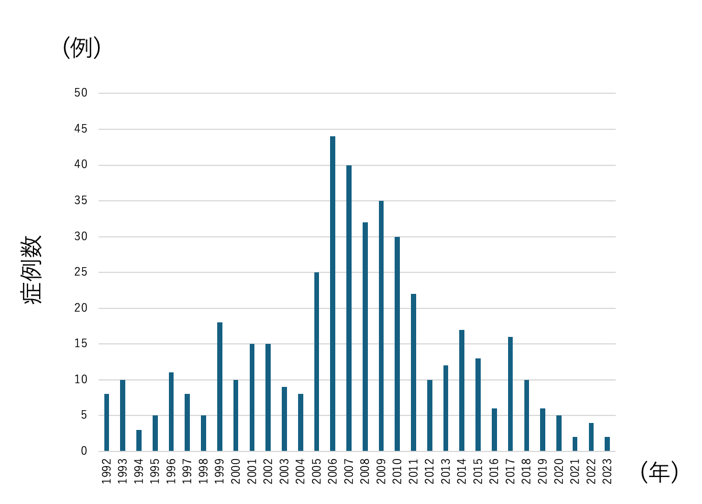
図1 腹腔鏡下脾臓摘出術症例の変遷
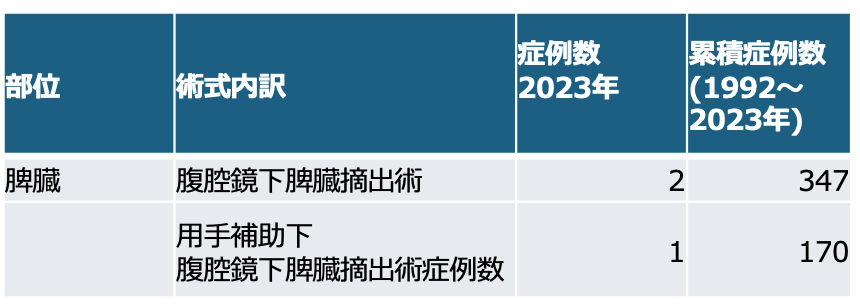
表1 腹腔鏡下脾臓摘出術症例数
手術の適応についてお聞かせください
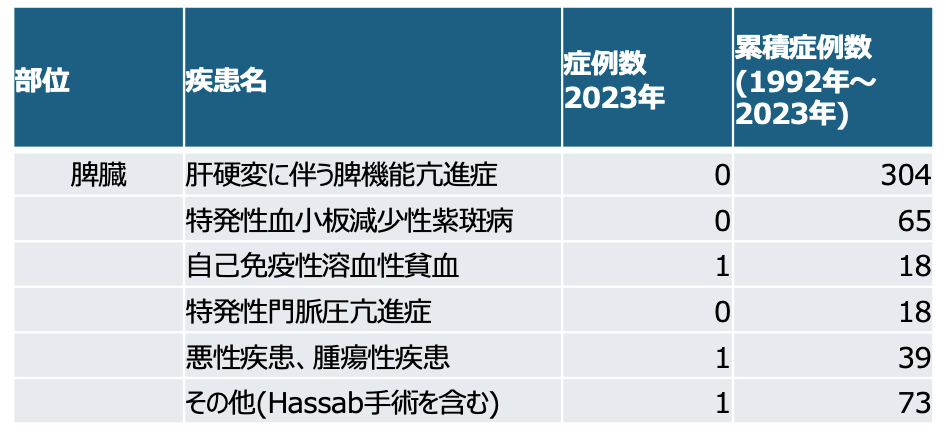
表2 腹腔鏡下脾臓摘出術疾患内訳
一般的な術後の経過は、いかがでしょうか
手術終了時には出血、膵液ろうなどの確認のため、左側腹部にドレーン(管)を 1本挿入します。これは、手術翌日の経過が良ければ、数日後に病棟で抜去します。開腹手術に比べ痛みが著明に少ないため、手術翌日から歩行可能で、お食事もしていただけます。
手術後は、定期的に血液検査と腹部エコーを行い、おもな合併症である門脈血栓、腹腔内膿瘍(膵液ろう)が発症していないか確認します。手術後5日目に腹部CTを行い、合併症のない事が確認できれば、退院可能です。一般的には手術後 1か月で仕事にも復帰可能です。
術後中長期の合併症として、脾摘後重症感染症や門脈血栓症が挙げられます。術後 1年までは状況に合わせて、数か月ごとの外来受診が必要です。また脾摘後重症感染症の予防のため、術前、および術後は5年毎に肺炎球菌に対するワクチン接種が必要となります。
手術創はどのようになりますか?
開腹手術で脾臓摘出術を行う場合、みぞおちから左の側腹部まで約30cmの切開が必要です。この場合、腹部の筋肉も大きく切開するため、術後の回復にも時間がかかります。
腹腔鏡を用いると、 5mmの創が 1個+12mmの創が 3個で手術が可能です。これは術後時間が経つと、ほとんど目立たなくなります。
【手術創比較】
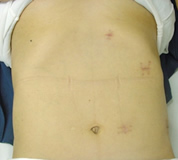
内視鏡手術例 5mm: 1か所、12mm: 3か所
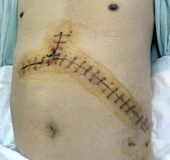
開腹手術例(約300mm) 上腹部正中+肋弓下切開
おもなメリットは何でしょうか
腹腔鏡下脾臓摘出術は、安全性の向上により肝硬変症に伴う脾機能亢進症に対しても行われるようになってきました。脾臓摘出により、白血球や血小板減少の改善、静脈瘤の治療、肝機能改善など、多くのメリットがあります。手術手技、手術器具は年々改善され、少ない出血量で手術が可能となり、安全性が向上してきています。
開腹手術に比べ、腹腔鏡による手術は視野展開が良く、筋肉の損傷が少なく、術後の痛みが少ない、などのメリットが知られています。
現在の取り組みについてお聞かせください
血管内治療を組み合わせたり、術後一定期間、抗凝固薬を服用してもらうことで手術をより低侵襲にし、術後の合併症を減らすよう取り組んでいます。
今後も、患者さんが安心して手術を受ける事ができるように、さらに安全で確実な手術を目指していきたいと考えています。
肝臓・脾臓・門脈・肝臓移植外科 診療案内はコチラ